よくある症状

股関節が痛い
股関節は人体のほぼ真ん中に位置し、関節の動く範囲(可動域)は、人体の関節の中で肩関節に次いで大きい。歩行時、上半身を支え、上半身の前方移動を助けている。
股関節の疾患では、歩行を中心とした移動動作に障害をもたらす。歩行障害(跛行)、立位保持、座位(とくに、あぐら座り)、就寝時の障害、階段昇降、靴下を履く動作などに困ることが多い。股関節障害は、乳幼児から高齢者にまで及ぶ。股関節疾患には、家族性、遺伝性が関与している疾患や、アルコールの多飲、薬剤の投与による副作用による疾患もある。股関節の病気の症状は、痛みと歩容異常が二大症状である。
変形性股関節症
原因
関節軟骨の変性、磨耗により関節の破壊や反応性の骨増殖が生じることで、股関節に変形を来し、股関節痛と股関節の動きが悪く(可動域制限)なる。
この疾患を来す原因は、
- 原因不明の股関節症(一次性股関節症)
- 原因がはっきりしている股関節症(二次性股関節症)
がある。
二次性股関節症を来す元の疾患は、
-
先天性のもの
-
発育性股関節形成不全
(昔は、先天性股関節脱臼、CDH、LCCと呼んでいた)
-
発育性股関節形成不全
-
炎症性疾患
- 化膿性股関節炎
- 股関節結核(昭和30年頃までは多数)
-
外傷
- 大腿骨頚部骨折
- 股関節脱臼骨折
- 骨盤(寛骨臼)骨折
-
大腿骨頭壊死
-
小児期の疾患後
- ペルテス病
- 大腿骨すべり症
症状
痛み
初期は、安静にしていれば痛みは無いが、体の動き始めに痛く、動いているうちに痛みは軽くなる。やがては、歩くたびに痛くなったり、寝起きなどの動き始めに痛みが出る。
次第に、寝返りすると痛くて目が覚めるなど体動で痛くなり、階段の昇降が苦痛になる。
膝痛や腰痛を伴うことも多くなる。
関節の動きの低下
進行すると、股関節の曲げ伸ばしが悪くなり、股を拡げる運動が低下する。靴下が履きにくくなり、あぐら座りが不十分となる。
寝た姿勢で、良い方の股関節をぐっと曲げると悪い側が、自然に曲がってきて、悪い側の膝の裏が床に着かず、浮いてくる(トーマス肢位という)。
跛行
痛みとともに体を振って歩くような跛行になる。
脚が短くなる(下肢短縮)
大腿骨骨頭が変形したり、亜脱臼位となり、患肢が短縮する。
筋委縮
悪い側の臀部~下肢の筋萎縮がおこる。
画像診断
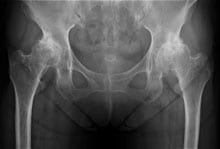
レントゲン
必ず両股関節の足を揃えて撮影する。
- 大腿骨骨頭、寛骨臼(骨盤側の骨頭を受ける穴)の形状、位置
- 関節裂隙(すき間)
- 骨の性状(骨に孔が開いているなど)(骨構造の変化)
CT
レントゲンとほぼ同じチェック、骨の形状、質はCTの方がよくわかる。
保存的治療
レントゲンで前期、初期、進行期、末期と病期分類というものが学会で決められており、痛みや職業(日常の活動性)、年齢によって治療法が決まる。
治療
この疾患では、最終的には手術が必要となる。手術の中では、人工股関節置換術が最も効果的な治療である。しかし、この人工股関節は体内に挿入されて、何年間障害なく使用できるか、はっきりした証拠がなく、昭和40年代は約10年間、次いで15年間(?)、20年間(?)と医師によって発言がちがっていた。しかし、現在では術後の生活のやり方によっては、25年~30年は大丈夫だといわれている。従って、この人工股関節置換術に踏み切る年齢(人生85年として50歳代)までにどのような治療をするか、ということを前提として治療法を考える。
治療法の選択には、
- 年齢
- 職業、日常の活動性
- レントゲン所見
- 痛みの程度
を考慮する。
保存的治療
痛みが軽度(初期、進行期の一部)で、あまり活動性の高くない方は、
- 鎮痛剤
- 体重のコントロール
- 杖の使用
- 長距離歩行の制限
- 運動器リハビリテーション(股関節周辺の筋力強化)
を行う。
手術的治療
骨切り術
股関節は、骨盤側の寛骨臼と大腿骨頭から構成されており、この両者の適合性が不良ならば、関節の動きが悪く、そのまま荷重して(歩いて)いると、段々と関節の変形は進行する。この両者の適合性を良くすることによって、痛みを軽くし、将来の股関節の変形の悪化を予防することを目的とする。骨切り術は、50歳未満で股関節痛が強く、比較的活動性の高い方に行う場合が多い。
大腿骨骨切り術
大腿骨側と骨盤側のどちらかの骨を切って、大腿骨の骨頭の向きを変えて、関節の適合性を良くする手術。
骨盤骨切り術
骨盤の寛骨臼が大腿骨頭を容れる穴が浅い場合に、骨盤の一部を切り、この穴を深くして体重のかかる軸圧を均等にする方法。近年は、寛骨臼回転骨切り術が行われている。
人工股関節手術
股関節の無痛性、可動性、歩行力を獲得できる、すばらしい治療法(手術法)であり、1950年代から世界中で行われるようになった。最初は、金属とポリエチレンで作られた人工股関節を骨セメントで骨盤と大腿骨に接着させる方法であったが、その後の研究、発展により、骨セメントを使用しなくても骨との接着が可能となった。このことにより、この手術の適応の年齢の低減化と長期の使用が可能となった
現在では、多くの病院で人工股関節置換術が行われているが、50歳以上の方にはこの手術法が第一選択となっている。
大腿骨頚部骨折・
大腿骨転子部骨折
膝半月板は内側と外側にあって、膝関節内で関節の動きにともなって、クッションの役目をしている。膝に体重がかかって捻る力が加わると、半月板に亀裂が入って痛みや膝関節の可動域低下(ロッキング)などが生じる。
原因
高齢者の転倒によって発生することが多い。
四肢(手足)の骨折といえば、
- 交通災害
- スポーツ外傷
などによって発生することが多いが、この骨折は、家庭内での事故など軽微な外力で発生している。すなわち畳の上で転ぶ、布団につまずいて転ぶ、夜間トイレに立って廊下で滑り転ぶ、玄関でつまずいて転ぶなど、軽微な事故で発生する。ただし、成人男子で起こる場合は、強力な外力(高所からの転落、交通事故での自動車同士の正面衝突など)により発生する。高齢者の場合、骨粗鬆症の存在することが多い。
症状
大腿骨頚部骨折では、骨折部のズレ(転位)が軽微な場合は、事故直後には股関節痛は軽く、起立歩行も可能なことがある。ただし、起立歩行などによって骨折部が転位すると、起立、歩行時に痛く、歩行は十分できなくなる。寝てみると患肢(悪い方の脚)は、外を向き(外旋位)、脚が短くみえる。
大腿骨転子部骨折では、受傷直後が股関節の痛み、患肢は外旋位をとり、患肢に触れるだけで激痛を訴える。高齢女性が転倒して「あしが痛い」場合、非常に痛がっている場合には、大腿骨転子部骨折を疑う。
特徴
2種類の大腿骨頚部骨折
大腿骨頚部骨折といっても、2種類に分類され、両者は特徴から治療法までかなり異なる。
-
大腿骨頚部骨折
大腿骨頚部骨折(狭義)
(大腿骨頚部内側骨折)
(大腿骨関節包内骨折) -
大腿骨転子部骨折
(大腿骨頚部外側骨折)
(大腿骨頚部関節包外骨折)
と名称的に分けられていた。( )内の病名は主にドイツ語圏での病名であったが現在では上掲のように病名がついている。
| 病名 | 大腿骨頚部骨折 | 大腿骨転子部骨折 |
|---|---|---|
| 発症年齢 | 高齢者(60~70歳代) | 高齢者だが、大腿骨頚部骨折より、 10歳代程度高齢(80歳代が多い) |
| 疼痛 | (+) | より激しい |
| 下肢の変形(外旋位) | (+) | (++) |
| 手術 | 必要(人工骨頭も可) | 必要(人工関節は一般的には不可) |
| 骨癒合 | 人体の骨折でもっとも骨癒合が悪い | 骨折部の骨癒合良好 |
| 血行 | 骨頭への特殊な血行により骨頭壊死が起こりやすい | 出血多量のことが多い |
大腿骨頚部骨折の特徴
女性の高齢者で、かつ骨粗鬆症の患者さんに多い骨折であるとともに、大腿骨頚部骨折(大腿骨転子部骨折は除く)は、人体の骨折の中でもっとも骨癒合の悪い骨折である。高齢の女性にこの骨折で多いのは、骨粗鬆症はホルモンなどの関係で女性に多いからと考えられているが、体格の割には骨盤の幅が大きいなどの説もあるが、高齢者は男性よりも女性に多いのが大きな原因とも考えられる。
手術を要する骨折
これらの骨折は、手術を要する。目的は早期(できれば手術翌日から)に、起座、起立、歩行することが期待されるためである。これらの骨折では、寝たきりになり、生命的予後が不良なこともある。これを防ぐには、手術翌日からの体動、(座位、起立など)が必要である。
早期の体動が困難である場合、
- 沈下性肺炎
- 尿路感染症
- 認知症
- 褥瘡
を発生し、生命的予後が不良になる危険性がある。
骨折による合併症
これらの骨折による生命的予後のみならず、以下のような骨折部(局所的)の後遺障害も発生する場合がある。
-
骨癒合不全
大腿骨頚部骨折は、人体の骨折の中で最も骨癒合が悪い骨折である。 - 骨頭壊死 大腿骨頭には、特殊な血管分布があり、この血管の阻血により、大腿骨頭の栄養障害(骨頭壊死)が起こることが多い。
診断
上掲の高齢、女性、骨粗鬆症、転倒、股関節痛加え、
- 股関節可動域低下
- 下肢の変形、短縮、可動による疼痛
などによって診断は可能である。
画像診断
レントゲン
両股関節正面像で右左を比較する。撮影には、臥位で膝蓋骨が真上に向く(すなわち、股関節大腿骨頚部の全容がわかるように)撮影するのがコツである。万一、下肢外旋位(痛い時には患肢は外を向いている)で撮影すると、骨折部の大腿骨頚部と転子部が重なって撮影され、骨折が見逃されることもある。
CT
大腿骨頚部骨折では、骨折部の転位(ズレ)の程度がよりよくわかり(Garden分類1,2,3,4)、治療方針の決定に役立つ。
MRI
レントゲンにて骨折線が疑われるがはっきりしない場合には、MRI撮像は有用である。
治療法
保存的治療
この骨折の特徴として、保存的治療を選ぶことは稀である。
手術的治療 -骨接合術と人工骨頭置換術-
大腿骨頚部骨折も、大腿骨転子部骨折も骨折部で骨折が癒合するのが最良の方法であり、1930年代からこの骨折の骨接合のためのインプラントがいろいろと開発されてきた。今では、治療具の金属材料の発展、手術方法(最新の整復位の獲得法、内固定法)などによって骨癒合はかなり成功している。
大腿骨頚部骨折では、牽引手術台、X線透視などの応用により、3本ネジ固定法が確立され、骨癒合は70%以上になった。それでも、骨癒合後にも大腿骨頭壊死は発生している。この大腿骨頭壊死は、頚部骨折の骨片の転位(ズレ)の大きいものに発生するとの統計もあり、初めから骨癒合をあきらめて骨折部の骨頭を摘出し、これに代わる人工骨頭、全人工関節手術をすることもある。人工骨頭では、骨癒合を目指すわけではないので、直ちに股関節可動、立位、できれば、歩行も可能である。これによって、肺炎などの全身的合併症を防ぐことができる。
大腿骨転子部骨折は、骨の構造上人工関節は適応なく骨接合術が必要である。この骨折の場合、骨折部の粉砕傾向があり、骨折の内固定には困難なことがあるが、近年γ-nail(ガンマー・ネイル)が開発されて、手術的予後も一躍改善している。
手術を行う上での注意点
これらの骨折は、女性の高齢者に多い(女性の方が男性より寿命が永く、女性の方の人数が多いためとの説あり)ので、全身的合併症(高血圧、心疾患、肝・腎障害、癌の術後など)をもっており、術前の検査、術後(周術期)の管理、術後のリハビリが重要である。
大腿骨頭壊死症(ANF)
大腿骨頭の血流が何らかの原因で低下あるいは停止(阻血)し、大腿骨頭が壊死になり、その部分が圧潰し、骨頭が変形し、股関節痛、股関節可動域低下、跛行の症状が出る。この大腿骨頭阻血の原因から、この疾患は2大別される。
-
突発性大腿骨頭壊死症(突発性=原因不明)
(ステロイドホルモンの副作用、アルコールの多飲) -
症候性大腿骨頭壊死症
(外傷性、放射線治療照射後など)
症状
男性で40歳代、女性30歳代に多い。
- 突然の股関節痛、可動域低下。
- 男性は、アルコールの多飲(日本酒2合、20歳前後から30年)
- 女性は、ステロイド性(リウマチ性疾患、喘息など)
を診察にて聴取する。
画像診断
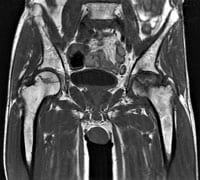
レントゲン
大腿骨頭に特徴的な所見 - 帯状硬化像、軟骨下骨折線
MRI
大腿骨頭内帯状信号域(band pattern)
治療
比較的な安静、歩行時杖の使用。
アルコールの禁酒、ステロイドホルモンの投与の検討。
手術的治療
- 骨切り術(杉岡式)
- 人工関節:人工骨頭、全人工股関節置換術














